Allgemein
Für den frühzeitigen Verlust von Zähnen gibt es viele Ursachen. Ebenso vielfältig sind auch die Folgen! Eine davon ist die schmerzhafte Erfahrung, die bisherige Lebensqualität zu verlieren. Dazu gehören Ihr unbeschwertes Sprechen, alles essen zu können, Ihre Ausstrahlung und Ihr Wohlbefinden. Normalerweise wird die entstandene Zahnlücke durch festsitzenden Zahnersatz, eine Brücke, oder durch herausnehmbaren Zahnersatz, eine Teilprothese, geschlossen. Bei diesem Zahnersatz wird nur der sichtbare Teil des Zahnes, die Zahnkrone, ersetzt. Ein Ersatz der Zahnwurzel erfolgt nicht. Zur Befestigung einer Brücke müssen außerdem die, vielleicht sogar noch kariesfreien, Nachbarzähne beschliffen werden. Neben diesen konventionellen Versorgungen kann der Lückenschluss auch durch ein oder mehrere Implantate erfolgen. Allerdings ist diese Versorgungsvariante aufwendig und sehr kostenintensiv.

Copyright: Shutterstock
Zahnimplantate sind künstliche Zahnwurzeln, die die fehlenden Zähne ersetzen und an deren Stelle in den Kieferknochen eingesetzt werden. Die Erfahrungen mit Implantaten reichen weit über 30 Jahre zurück. 1982 wurde die Implantologie von der Deutschen Gesellschaft für Zahn-, Mund- und Kieferheilhunde (DGZMK) als gesicherte Therapieform anerkannt (Stellungnahme der DGZMK) und 1988 erfolgte die Aufnahme zahnärztlich-implantologischer Leistungen in die amtliche Gebührenordnung für Zahnärzte (GOZ). Mittlerweile werden jedes Jahr in Deutschland ca. 300.000 Zahnimplantate eingesetzt, mit steigender Tendenz.
Implantate bestehen meist aus Reintitan. Reintitan mit einem Eisengehalt von maximal 0,5 Prozent gilt zur Zeit als das am besten geeignete Implantatmaterial. Titanimplantate, deren Biokompatibilität durch eine besonders strukturierte oder keramisch beschichtete Oberfläche noch gesteigert wird, lösen keine allergischen Reaktionen aus. Zwar gibt es verschiedene Implantatformen, die schraubenförmigen oder zylinderförmigen Varianten haben sich jedoch besonders bewährt.
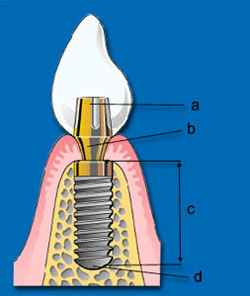
Aufbau eines ZahnimimplantatsIm Knochen liegende (enossale) Implantate bestehen aus einem Implantatkörper mit einer Implantatbasis und einer den oberen Abschluss bildenden Implantatschulter sowie einem darauf fußenden Implantathals und einem oder manchmal auch mehreren Implantatpfosten. Copyright: Shutterstock
Der Implantatkörper (c) ist der im Knochen liegende Teil des Implantats. Die Implantatbasis (d) spielt bei der Aufnahme und Weiterleitung von Kräften, die senkrecht auf das Implantat auftreffen, eine wesentliche Rolle. Als Implantathals (b) wird der Teil bezeichnet, mit dem das Implantat durch die Weichteile in die Mundhöhle eintritt. Der Implantathals geht bei einteiligen Implantaten über in den Implantatpfosten (a), bei mehrteiligen Implantaten in einen Implantatteller, der den abnehmbaren Pfosten trägt. (nach Brandt, Hans H.: Einführung in die Implantologie, Urban & Schwarzenberg, München (1996))
Wann werden Implantate verwendet?
Implantate können prinzipiell für alle Versorgungsarten verwendet werden, z.B. als Einzelzahnersatz, als Brückenpfeiler und als Pfeiler für herausnehmbaren Zahnersatz. Ihr Vorteil: Um Brücken Halt zu geben, muss unter Umständen die Substanz kariesfreier Nachbarzähne durch Abschleifen geopfert werden. Bei Teilprothesen müssen mechanische Halteelemente angebracht werden, wie z. B. Klammern. Dies beeinträchtigt ungünstig die Optik und den Tragekomfort. Außerdem wird durch Implantate die Schrumpfung des Kieferknochens, die Atrophie, verringert
Welche Voraussetzungen müssen erfüllt sein?
Zwar kann ein Implantat nach Abschluss des Knochenwachstums in jedem Alter eingesetzt werden. Für eine erfolgreiche Einheilung eines Implantates sind allerdings einige Faktoren besonders wichtig.
So muss ein ausreichendes Knochenangebot sowie eine gute Knochenqualität vorhanden sein. Dies kann spezielle Vermessungen im Mund und anhand von Röntgenaufnahmen festgestellt werden. In Einzelfällen muss hierfür zusätzlich die Computertomographie (CT) eingesetzt werden.
Bestimmte Vorerkrankungen wie Diabetes, oder Erkrankungen, die durch Implantate negativ beeinflusst werden können (z. B. Endokarditis, Herzklappenersatz, Organtransplantation, Rheuma) lassen eine Implantatversorgung manchmal nicht zu.
Eine Kontraindikation sind auch Therapien, die die Einheilung und den Verbleib des Implantates gefährden (z. B. Immunsuppressiva, Antidepressiva, Antikoagulanzien, Zytostatika). Bisphosphonate, Inhaltsstoffe für Medikamente gegen Osteoporose, Knochentumore, das Kalziumüberschusssyndrom und gegen Morbus Paget (übermäßiger Knochenbau), können die Einheilung von Implantaten stark gefährden oder behindern. Mehr Informationen zu Bisphosphonaten …
Sind die Implantate im Knochen eingewachsen, dann werden sie durch einen Zahnfleischring, der das Implantat gegen die Mundhöhle abdichtet, vor Infektionen geschützt. Diesen Ring müssen Sie unbedingt durch tägliche Zahnpflege vor Entzündungen schützen, da er sonst seine Dichtfunktion nicht mehr erfüllen kann. Zusätzlich sollten Sie zweimal pro Jahr an einer professionelle Prophylaxebehandlung in Ihrer Zahnarztpraxis teilnehmen. So werden auch hartnäckige Ablagerungen an den Zähnen und an den Implantaten entfernt.
Was geschieht, wenn nicht genügend Knochen für das Implantat vorhanden ist?
Zur sicheren Befestigung des Implantates ist eine genügende Knochenstärke um das Implantat notwendig. Wenn dies bei Ihnen nicht der Fall ist, dann wird Ihr Zahnarzt bestimmte Maßnahmen zur Verbesserung des Implantatlagers vorschlagen.
Ist der Kieferkamm für ein Implantat zwar hoch genug, aber zu schmal, kann eine chirurgisch durchgeführte Knochenspreizung (Bone-Splitting) unter Umständen dennoch eine Implantation ermöglichen. Um ein verbreitertes Implantatlager herzustellen, wird hierbei der Kieferknochen um 3 – 4 mm aufgespreizt und gegebenenfalls zusätzliches Knochenmaterial eingelagert.
Eine häufig durchgeführte Maßnahme ist der Knochenaufbau (Knochen-Augmentation), bei dem zusätzlicher Knochen an Ihren Kieferknochen angelagert wird. Bei geringen Mengen kann dieser Knochen direkt während der Implantatoperation aus Knochenmehl, das beim Bohren aufgefangen wird, gewonnen werden. Bei größerem Knochenbedarf kann der Knochen aus dem Kinn oder dem Beckenkamm entnommen werden. Der gewonnene Knochen wird dann an der gewünschten Stelle eingebracht und muss hier einheilen.
Als sogenannter „Goldstandard“ für Knochenersatzmaterialien gilt nach wie vor patienteneigener (autologer) Knochen. Es werden aber auch tierische (xenogene) Ersatzmaterialien, z. B. vom Rind, verwendet. Auch Materialien pflanzliche (phykogen) oder oder synthetischer (alloplastisch) Herkunft werden angeboten.
Für den Oberkieferseitenzahnbereich, in dem die Knochenhöhe aufgrund ausgedehnter Kieferhöhlen oftmals sehr gering ist, steht mit der Sinusboden-Elevation (Sinuslift) ein weiteres Verfahren zum Knochenaufbau zur Verfügung. Durch Einlagerung von Knochen in die Kieferhöhle wird diese soweit angehoben, dass ein Implantat sicheren Halt findet. Die Sinusboden-Elevation kann zweizeitig, also zeitlich getrennt vom Einbringen der Implantate, oder einzeitig, d.h. in direktem Zusammenhang mit der Implantation durchgeführt werden.
Obwohl durchweg über gute Erfolge berichtet wird, ist die Sinusboden-Elevation wegen der Einbeziehung der Kieferhöhle nicht unumstritten. In jedem Fall sollte vor einem Sinuslift eine genaue Befundung der Nasennebenhöhle durchgeführt werden. Gegebenfalls empfiehlt es sich, vor der geplanten Operation einen Hals-Nasen-Ohrenarzt aufzusuchen.
Wie wird die Implantation durchgeführt?
1. Voruntersuchung
Wie vor jeder Operation wird in einer ersten Sitzung Ihre Mundhöhle zunächst gründlich untersucht und Röntgenaufnahmen angefertigt. Außerdem wird von Ihrem Gebiss ein Gipsmodell erstellt. Anhand der so gewonnenen Erkenntnisse kann der Zahnarzt folgende Fragen beantworten:
· Ist genügend Knochen vorhanden oder sind bestimmte Maßnahmen zur Verbesserung des Implantatlagers, z. B. ein Knochenaufbau, erforderlich?
· Wie ist die Knochenqualität?
· Wie viele Implantate welcher Länge und welchen Durchmessers können in den Knochen eingebracht werden?
· Wie viele Implantate sind für den Zahnersatz an welchen Stellen erforderlich?
2. Besprechung der Befunde und Therapien
Die Befunde, Diagnosen und möglichen Therapien werden mit Ihnen besprochen. Ihr Zahnarzt wird auch die Vorteile, Risiken und Kosten der Implantatversorgung mit alternativen Behandlungsmethoden herkömmlicher Art, z. B. Brückenversorgung, vergleichen. Wenn Sie sich für eine Möglichkeit entschieden haben, stellt Ihnen Ihr Zahnarzt einen ausführlichen schriftlichen Behandlungsplan auf.

Copyright: Shutterstock
3. Aufklärungsgespräch, Patienteneinwilligung
Wenn bei Ihnen eine Implantation vorgesehen ist, haben Sie Anspruch auf ein ausführliches Aufklärungsgespräch durch Ihren Zahnarzt. Nur so können Sie bewusst in die Behandlung einwilligen. Die Einwilligung zur Behandlung setzt eine ausreichende Information über Folgende Aspekte voraus:
· die Notwendigkeit des Eingriffes,
· die Art des Eingriffes,
· die möglichen Folgen eines Eingriffes,
· die Konsequenzen einer unterbliebenen Behandlung und
· alternative Behandlungsmöglichkeiten.
Im Rahmen der Aufklärung müssen Sie auch auf extrem selten vorkommende Komplikationen und alternative Therapieformen hingewiesen werden, da es sich bei der zahnärztlichen Implantation nicht um lebensnotwendige Operationen handelt (Janke 2005).
Auf keinen Fall darf das Aufklärungsgespräch unmittelbar vor der Implantation oder gar zwischen dem Einspritzen der örtlichen Betäubung und der Operation stattfinden. Denn Sie müssen Gelegenheit haben, Ihre Einwilligung zu widerrufen. Eine ohne Risikoaufklärung und damit ohne wirksame Einwilligung vorgenommene zahnärztliche Behandlung ist als rechtswidrige Körperverletzung zu betrachten und nach § 223 StGB strafbar.
4. Einbringen der Implantate
Das Einbringen der Implantate wird in der Regel in örtlicher Betäubung durchgeführt. Werden mehrere Implantate gesetzt oder mit einer zusätzlichen chirurgischen Technik der Knochen wieder aufgebaut, kann eine Behandlung in Narkose von Vorteil sein.
An der geplanten Stelle wird die Schleimhaut aufgeschnitten und zur Seite gelegt. Das Implantatbett wird stufenweise nach individuell festgelegter Länge und Durchmesser aufbereitet. Nach dem Einsetzen des Implantates wird die Mundschleimhaut über das Implantat gelegt und fest mit der Umgebung vernäht. Danach müssen Sie eine Einheilphase des Implantates, die im Unterkiefer etwa 3 Monate und im Oberkiefer etwa 6 Monate beträgt, abwarten. Während dieser Zeit wird das Implantat nicht belastet. Falls notwendig, wird für diese Übergangszeit ein provisorischer Zahnersatz eingesetzt. Nach Ablauf der Einheilphase wird in einem zweiten operativen Eingriff der Kopf des Implantates wieder freigelegt und ein ein Pfeiler angeschraubt, der die neuen Zähne, die der Zahnarzt „Suprakonstruktion“ nennt, trägt. Die Befestigung von Zahnersatz und Implantat erfolgt bei den meisten Implantaten durch Verschraubung. Das zweizeitige Vorgehen beim Setzen der Implantate wird heute allgemein bevorzugt.
2001 wurde an der Klinik für Mund-, Kiefer- und Gesichtschirurgie der Charité ein Roboter-System (RoboDent®) entwickelt, um Zahnimplantate exakt im Kieferknochen zu platzieren.
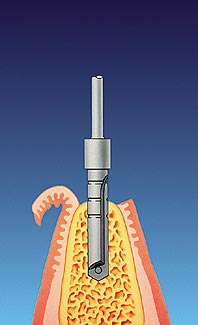
In örtlicher Betäubung wird zunächst der Kieferknochen freigelegt. Vorsichtig wird dann das Implantatbett in den Knochen „gefräst“.
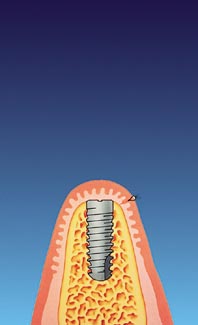
Das Implantat wird eingesetzt und die Schleimhaut vernäht. Während der Einheilungsphase, die zwei bis sechs Monate beträgt, wächst der Knochen dicht
an die Implantatoberfläche heran.
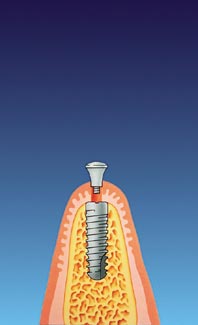
Nach der Einheilung wird das Implantat freigelegt. In das vorgesehene Gewinde wird der Implantatpfosten eingeschraubt, der dann den Zahnersatz trägt.
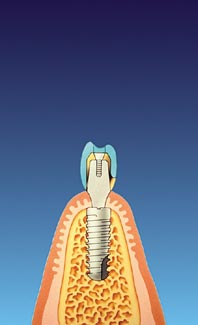
Auf dem Implantatpfosten können Kronen, festsitzende Brücken oder auch herausnehmbarer Zahnersatz befestigt werden. Hier ist ein Einzelzahnimplantat mit einer Krone zu sehen. (Grafiken: proDente).
Bei guter Situation und optimalen Voraussetzungen ist auch eine sofortige oder frühe Belastung des Implantates möglich. Dies ist aber mit einem erhöhten Risiko verbunden. Lassen Sie sich zum Abschluss der Behandlung von Ihrer Zahnarztpraxis einen Implantatpass ausstelle. In ihm sind Marke, Material und Maße des Implantats oder der Implantate eingetragen. Das hilft Ihnen, wenn Sie zu einem späteren Zeitpunkt in einer anderen Praxis Aufbauteile für das Implantat benötigen.
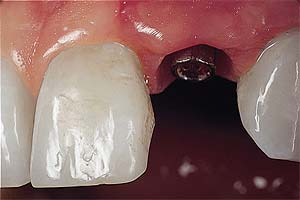
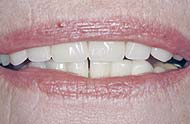
In bestehende Frontzahnlücke wurde ein Implantat eingesetzt.
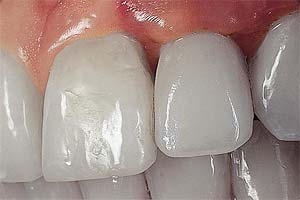
Krone auf dem Implantat.
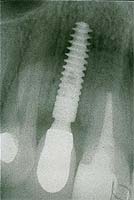
Implantat und Krone auf dem Röntgenbild. (Fotos: proDente)
Wie viele Implantate braucht der Mensch?
Diese, zugegeben etwas provokante Frage, ist nicht einfach zu beantworten. Schließlich hängt die Anzahl der benötigten Implantate vom gewünschten Zahnersatz (Krone, festsitzende Brücke oder herausnehmbare Prothese), von den noch im Mund vorhandenen Zähnen und vom Kieferknochen ab. Dennoch, in einer Stellungnahme zum Stand der Implantologie (Richter 2005) gibt die Deutsche Gesellschaft für Implantologie (DGI) eine Entscheidungshilfe. So soll gemäß dieser Richtlinie im zahnlosen Unterkiefer herausnehmbarer Zahnersatz standardmäßig auf drei bis vier Implantaten abgestützt sein. Die Verwendung von zwei Implantaten ist ebenfalls möglich, allerdings kann hierbei ein stärkerer Knochenabbau möglich sein. Mit der Folge, dass der herausnehmbare Zahnersatz häufiger nachgearbeitet werden muss. Für festsitzenden Zahnersatz sind mehr Implantate als bei herausnehmbarem Zahnersatz notwendig.
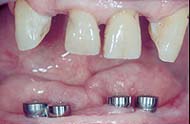
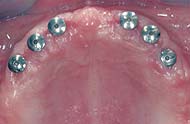
Ausgangssituation: Vier Implantate im zahnlosen Unterkiefer.
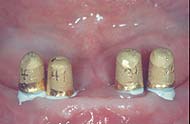
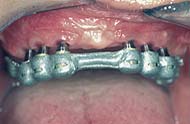
Nach vorheriger Einpassung werden die Primärkronen auf die Implantatpfosten zementiert.
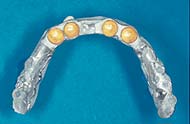
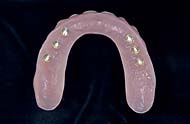
Prothesengerüst.
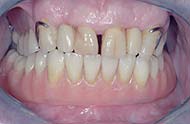
Fertig gestellte Prothese im Mund. (Fotos: Spitta).
Im zahnlosen Oberkiefer sind wegen des weniger tragfähigen Knochens sowie wegen des vergleichsweise eher geringeren Knochenangebotes mindestens vier Implantate zur Befestigung einer herausnehmbaren Prothese notwendig. Die Implantate sollen miteinander verbunden sein (z. B. durch einen Steg), um die Prothesenkräfte gleichmäßig auf alle Implantate zu verteilen. Falls der Oberkieferknochen bereits stark abgebaut ist, sind auch bei herausnehmbaren Prothesen bis zu sechs Implantate notwendig. Für festsitzenden Oberkieferzahnersatz müssen mindestens sechs Implantate verwendet werden.
Copyright: Shutterstock
Copyright: Shutterstock
Copyright: Shutterstock
Copyright: Shutterstock
Bei Freiendsituationen und großen Schaltlücken werden in Abhängigkeit von deren Ausdehnung für Verbundbrücken (Verbindung von Implantaten mit eigenen Zähnen) ein bis zwei Implantate und für rein-implantatgetragene Konstruktionen standardmäßig zwei oder drei Implantate benötigt.
Bereits 1973 stellten die drei führenden Berufsverbände der implantologisch tätigen Zahnärzte (MKG-Chirurgen, Oralchirurgen und BDIZ EDI) Regeln für den Einsatz von Zahnimplantaten auf. Eine Konsensuskonferenz Implantologie überarbeitete 2002 diese Indikationsbeschreibungen für Regelfallversorgungen.
Wie sieht der Zeitplan für eine Implantation aus?
Insgesamt müssen Sie bei zweizeitigem Vorgehen mit etwa 4 bis 12 Monaten rechnen. Dies hängt vom Umfang des geplanten Zahnersatzes und vom operativen Aufwand ab. Falls vor der eigentlichen Implantation noch der Kieferknochen aufgebaut werden muss, verlängert sich der Zeitraum.
| Voraussichtlicher Zeitplan für eine Implantation |
| 1. Voruntersuchung 2. Besprechung der Befunde und Therapien, Vorbehandlung, Planung: 1 – 8 Wochen 3. Operation 4. Entfernung der Fäden: nach 7 – 10 Tagen 5. Einheilzeiten: Unterkiefer ca. 3 Monate Oberkiefer ca. 6 Monate 6. Freilegung des Implantateinganges 7. Abdrucknahme für Modellherstellung nach 10 – 14 Tagen 8. Anfertigung des Zahnersatzes 1 – 8 Wochen |
Der Zeitpunkt einer Implantation ist mitentscheidend für den Erfolg
Eine künstliche Zahnwurzel kann prinzipiell zu jedem Zeitpunkt implantiert werden – auch wenn Zahnlücken schon lange bestehen. Der Erfolg einer Implantation hängt gleichwohl auch vom richtigen Zeitpunkt des Eingriffs ab – und dieser sollte eher früher als später erfolgen. Die Deutsche Gesellschaft für Implantologie (DGI) e.V. hat Empfehlungen zum richtigen „Timing“ einer Implantation veröffentlicht.
Bevor Patienten sich einen Zahn ziehen lassen, sollten sie mit ihrem Zahnarzt über die anschließende Versorgung der Lücke sprechen. Denn es kann in bestimmten Fällen sinnvoll sein, sofort eine künstliche Zahnwurzel zu implantieren, auf der später ein Ersatzzahn befestigt wird. Auch wenn eine Prothese an eigenen Zähnen verankert ist, diese aber gezogen werden müssen, oder wenn eine Prothese locker wird, kann eine Implantation dazu verhelfen, dass die Prothese wieder fest sitzt.
In ihren Empfehlungen „Wann ist der richtige Zeitpunkt für Implantate?“ beschreiben die Spezialisten der DGI, worauf Patientinnen und Patienten achten sollten, wenn verlorene Zähne ersetzt werden müssen.
Wie hoch sind die Kosten?
So verschieden die Menschen sind, so unterschiedlich aufwendig sind natürlich auch der Implantationsablauf und die Anfertigung des Zahnersatzes. Daher kann die Frage nach den entstehenden Kosten nicht pauschal beantwortet werden. Fast immer haben Sie die Wahl zwischen einer einfacheren und damit weniger kostenintensiven und einer aufwendigeren und damit kostenintensiveren Lösung.
Falls Sie in einer gesetzlichen Krankenkasse (GKV) versichert sind gilt, dass Implantate einschließlich der sich auf Implantaten aufbauenden prothetischen Versorgung in der Regel nicht zum Leistungsangebot der gesetzlichen Krankenkasse gehören. Das gilt auch für die Kontrolluntersuchungen.
Ausnahmeregelungen für eine Implantatversorgung und des sich hierauf aufbauenden Zahnersatzes wurden für besonders schwere Fälle geschaffen, z. B. bei Vorliegen von größeren Kiefer- und Gesichtsdefekten, bei Unfallverletzungen oder auch bei angeborenen Kieferfehlbildungen. Voraussetzung für eine Leistungsgewährung durch die gesetzliche Krankenkasse ist in diesen Fällen, dass eine konventionelle prothetische Versorgung ohne Implantate nicht möglich ist. Darüber hinaus gibt es Fälle, in denen Krankenkassen ausschließlich den Teil des implantatgetragenen Zahnersatzes bezuschussen können. Hierbei handelt es sich um:
· den atrophierten (zurückgebildeten) zahnlosen Kiefer sowie
· die zahnbegrenzten Einzelzahnlücken, wenn keine parodontale Behandlungsbedürftigkeit besteht, die Nachbarzähne
kariesfrei und nicht überkronungsbedürftig bzw. überkront sind.
Näheres zu den Ausnahmeregeln können Sie unter Ausnahmeindikationen erfahren. Da es aber immer wieder einige Änderungen und Ausnahmeregelungen gibt, sollten Sie vor Behandlungsbeginn mit Ihrer Krankenkasse sprechen. Private Krankenkassen übernehmen je nach Vertrag einen Großteil der Kosten. Ihr Zahnarzt wird Ihnen einen persönlichen Heil- und Kostenplan (HKP) erstellen, welchen Sie bei Ihrer Versicherung einreichen können.
Die Tabelle soll Ihnen eine Übersicht über die bei einer Implantattherapie entstehenden Kosten geben.
| Kostenübersicht für eine Implanttherapie |
|
| Gesamtkosten, je nach Versorgung mit Zahnersatz |
|
Wie hoch ist die Lebensdauer von Implantate?
Durch eine sorgfältige Pflege und regelmäßige Kontrollen können Sie sich eine lange Lebensdauer Ihrer Implantate erhalten. Viele Patienten haben ihre künstlichen Zahnwurzeln bereits seit 15 Jahren und länger. Die Wahrscheinlichkeit, dass ein Implantat nach zehn Jahren noch voll funktionstüchtig ist, beträgt über 90 Prozent. Die Fünf-Jahres-Erfolgsrate beträgt im zahnlosen Unterkiefer etwa 90 Prozent, im Oberkiefer ist sie mit 85 Prozent etwas geringer. Wahrscheinlich ist die im Vergleich zum Unterkiefer ungünstigere Knochenstruktur die Ursache für diese geringere Erfolgsquote im Oberkiefer. Das Lebensalter des Patienten spielt für die Implantatprognose eine untergeordnete Rolle. Bei gesunden älteren Patienten bestehen fast die gleichen Erfolgsaussichten wie bei jüngeren Personen.
Dennoch mehren sich die Stimmen, die die extrem hohen Erfolgsraten in Zweifel ziehen, zumal die von den Implantatanbietern propagierten Zehn-Jahres-Erfolgsraten (95 Prozent und mehr) oftmals unter Ausschaltung der Implantatverluste des ersten Jahres errechnet werden. Aufgrund evidenzbasierter Untersuchungen wird die Verweilrate von Implantaten auf realistische 75 Prozent im Fünf- bis Acht-Jahresverlauf gesenkt.
Sicher ist: Rauchen bewirkt einen deutlich höheren Implantatverlust, verschlechtert also die Prognose! So ist der Frühverlust von Implantaten bei Rauchern 3,7- bis 7,5fach wahrscheinlicher. Entzündungen, wie Perimplantis, sowie Knochenverlust um das Implantat treten bei Rauchern vermehrt auf. Hauptursachen hierfür liegen in der reduzierten Durchblutung und Störungen der immunologischen Reaktionen durch Inhaltsstoffe des Rauches.
Bei Rauchern ist die Gefahr eines vorzeitigen Verlustes von Implantaten größer als bei Nichtrauchern. Eine Studie zur Rauchproblematik im Zusammenhang mit Implantaten bestätigt dies. Zwar ist der Zigarettenkonsum keine absolute Kontraindikation zur Implantation. Patienten sollten aber darüber informiert werden, dass es ein geringfügig höheres Risiko des Implantatverlusts während der Einheilungsphase gibt.
Die im International Journal of Prosthodontics unter dem Titel „The Effect of Smoking on Osseointegrated Dental Implants. Part I: Implant Survival“ erschienene Studie bezog sich auf Branemark-Implante. 464 Patienten mit insgesamt 1852 Implantaten nahmen an der Studie teil. Innerhalb der prospektiven Studie wurden ausgehend vom Zeitpunkt der Implantatoperation zwischen 1979 und 1999 Langzeitvergleiche angestellt. Der Effekt des Rauchens auf das Überleben der Implantate wurde in Beziehung zur Zeit des Implantatverlustes, des Alters, des Geschlechts, der Operationsmethode, der Implantatlänge, des Implantatdurchmessers und weiterer Faktoren gesetzt.
Insgesamt scheiterten 7,72% der Implantate im Untersuchungszeitraum. Bei Rauchern kam es während der chirurgischen Phase zu einem höheren Implantatverlust als bei Nichtrauchern (23.08% zu 13.33%). Kurze Implantate und Implantate im Oberkiefer waren zusätzliche Risikofaktoren für einen vorzeitigen Verlust des Implantats.
Erhalten oder Implantieren?
Im Jahr 2005 fand im Universitätsklinikum Heidelberg eine Veranstaltung der Akademie Praxis und Wissenschaft und der Deutschen Gesellschaft für Zahnerhaltung mit dem Thema „Erhalten oder Implantieren?“ statt. Vier Experten auf dem Gebiet der Endodontologie (Zahnwurzelbehandlung), Parodontologie, Prothetik und Implantologie sollten zu klinischen Fragestellungen konkrete Behandlungsvorschläge machen. Die gefundenen Lösungen erstaunten das Fachpublikum. Da wurden endodontisch und parodontal nachweislich gut behandelbare Zähne vom Implantologen als reif zur Entfernung bezeichnet und bei Lückengebissen variierten die Expertenvorschläge von „kein Implantat“, über „ein bis zwei Implantate“ bis hin zu „über zehn Implantate“. Fazit: Je besser beispielsweise das endodontische Wissen eines Zahnarztes ist, desto weniger Zähne werden gezogen, desto weniger chirurgische Eingriffe, zum Beispiel Wurzelspitzenresektionen, werden erwogen und desto weniger Implantate werden gesetzt.
Bei Implantatentscheidungen eines Zahnarztes darf auch der wirtschaftliche Vorteil nicht unterschätzt werden. Implantologische Eingriffe ermöglichen pro Zeiteinheit wesentlich höhere Gewinne als Maßnahmen der Zahnerhaltung. Der Heidelberger Professor und Ärztlicher Direktor der Poliklinik für Zahnerhaltungskunde Hans Jörg Staehle sieht denn auch in der Verbindung von mangelnder fachlichen Kompetenz und falschen ökonomischen Anreizen „eine große Gefahr für die Belange der Zahnerhaltung“ (Dentalzeitung 5/2006, S. 34).
Implantate sind nicht der Goldstandard prothetischer Versorgung
Sicherlich haben künstliche Zahnwurzeln in Fällen mit ausreichendem Knochenangebot ihre Bewährungsprobe längst bestanden. Ganz nach dem Motto: „Nichts ist unmöglich!“ werden aber immer mehr künstliche Zahnwurzeln auch bei ungünstigen Situationen, z. B. ungünstigen Knochenverhältnissen, verwendet. Sind Implantate dann wirklich sinnvoll? Mit dieser Frage beschäftigte sich im Frühjahr 2007 eine Veranstaltung des Deutschen Arbeitskreises für Zahnheilkunde und der Vereinigung Demokratische Zahnmedizin. Fazit der Veranstaltung: Implantate sind keineswegs der Goldstandard der prothetischen Versorgung!
In seinem Eingangsreferat verdeutlichte Dr. Matthias Mayer, Frankfurt, einmal mehr die hohen Anforderungen sowohl an den Operateur als auch an den Patienten, die notwendig sind, um ein ästhetisch befriedigendes Ergebnis im Rahmen einer Implantatbehandlung zu erzielen. Für den Arzt stellen der stets mit einer Implantation verbundene Knochenabbau eine enorme Herausforderung dar, der Patient wiederum muss eine exzellente Mundhygiene betreiben und sollte sich bis zum Abschluss der Wundheilung in Geduld üben.
Im zweiten Teil stellte Dr. Wolfgang Kirchhoff, Marburg, in seiner umfangreichen Analyse heraus, wie weit Wunsch und Wirklichkeit in der Implantologie auseinander liegen. Es überrascht, wie gering der Evidenzgrad der implantologischen Studien angesichts einer derart eingreifenden und kostenintensiven Therapieform ausfällt. Mit anderen Worten: Es gibt nur wenige wissenschaftliche Studien, die bestimmten methodischen Anforderungen genügen. Die immer wieder vorgebrachte Begründung für Implantationen, der Kieferknochen (Alveolarknochen) werde vor Abbau geschützt oder es komme sogar zur Neubildung von Knochen, entspricht nicht der zahnmedizinischen Wirklichkeit. Trotzdem wird mit diesem Argument geworben und es werden damit Erwartungen geweckt, die nicht haltbar sind.
Kirchhoff wies unter anderem darauf hin, dass rund 40% aller Implantationen mit Komplikationen behaftet sind, dass lediglich eine evidenzbasierte Studie zur Verweildauer von in Kieferhöhlen teilverankerten Implantaten vorliegt, und die betrage nicht einmal 36 Monate. Ebenso bedenklich ist, dass in den wenigsten Studien der aktuelle klinische Zustand des Implantats im Kieferknochen (Stichwort: Periimplantitis) erfasst und kritisch bewertet wird.
Auch die Risiken des zunehmenden Einsatzes von Knochenersatzmaterialien werden nicht ausreichend gewürdigt, weshalb der Referent die Zulassung von Implantationsmaterialien nicht als Medizinprodukte, sondern ihre Prüfung als Arzneimittel anmahnt.
Kirchhoff stellte für das Lückengebiss die Überlegenheit der konventionellen Kronen- und Brückenprothetik heraus. Nach Untersuchungen der Kölner Universität überlebten herkömmliche Kronen- und Brückenpfeiler zu 96 bis 98% die 10jährige Therapiephase, während die Verweildauerwahrscheinlichkeit von Implantaten für den gleichen Zeitraum nur 81% betrage.
In der anschließenden Diskussion waren sich alle Teilnehmer einig, dass die Implantologie sicherlich eine Erweiterung des zahnmedizinischen Behandlungsspektrums darstellt, aber keinesfalls den Raum und die Bedeutung einnimmt, wie er durch die Flut der Publikationen und den Druck interessierter Kreise der Öffentlichkeit suggeriert wird. Nach wie vor besteht ein enormer Bedarf an Forschung unabhängig von der Industrie zu Fragen von Anzahl, Lokalisation, Design und Material von Implantaten. Die tatsächliche Risikobehaftung der Implantologie, der operative Aufwand und die damit verbundenen Kosten sollten wieder vermehrt dazu führen, dass dem Erhalt der bestehenden biologischen Strukturen oberste Priorität in der zahnmedizinischen Betreuung der Patienten eingeräumt wird.
Welche Kosten übernimmt die gesetzliche Krankenkasse?
| Beteiligung durch gesetzl. Krankenkasse |
| Bei der notwendigen Versorgung mit Zahnersatz trägt die gesetzliche Krankenversicherung den „befundbezogenen Festzuschuss“. Der Zuschuss orientiert sich am Befund, nicht an der Behandlungsmethode. Vorteil: der Versicherte kann sich für jede medizinisch anerkannte Versorgungsform mit Zahnersatz entscheiden, ohne den Anspruch auf den Kassenzuschuss zu verlieren. Die Höhe der Festzuschüsse beträgt mindestens 50 Prozent für zahnärztliche und zahntechnische Leistungen der bei einem bestimmten Befund festgelegten jeweiligen Regelversorgung. Bei regelmäßiger Vorsorge (Bonussystem) erhöht sich der Festzuschuss.
Es empfiehlt sich in jedem Fall, vor einer geplanten Implantation mit seiner Krankenkasse zu sprechen. |
Warnung bei Osteoporose-Patienten (Bisphosphonate)
Bisphosphonate, Inhaltsstoffe für Medikamente gegen Osteoporose, Knochentumore, das Kalziumüberschusssyndrom und gegen Morbus Paget (übermäßiger Knochenbau), können die Einheilung von Implantaten stark gefährden oder behindern. Bisphosphonate wirken dem Knochenabbau entgegen, indem sie die Knochenresoption hemmen. Der so verlangsamte Knochenstoffwechsel behindert aber auch die Einheilung von Implantaten. Die Frage nach Bisphosphonaten sollte daher immer vor geplanten Implantationen gestellt werden. Patienten sollten eigenständig ihren Zahnarzt unterrichten, wenn sie an Osteoporose leiden oder von ähnlichen Krankheiten betroffen sind und in Zukunft eine implantologische Behandlung planen. Denn während der Behandlung mit Bisphosphonaten sind implantologische Eingriffe kritisch.
Das Grundproblem der Bisphosphonate ist ihre lange Halbwertzeit von zwölf Jahren, während dessen möglichst keine chirurgischen Zahnoperationen durchgeführt werden sollten. Die Bisphosphonate können dazu führen, dass die Wunden offen bleiben und nicht verheilen. Schließlich kann es zum Verlust der Implantate oder sogar zum Verlust des Kieferknochens kommen. Bereits 2005 warnte die American Academy of Periodontology in dem Artikel “Dental Management of Patients Receiving Oral Bisphosphonate Therapy – Expert Panel Recommendations” vor der Implantation bei Patienten, die Bisphosphonate einnehmen.
„Bisphosphonate sind letztlich eine Kontraindikation in der Implantologie“, so Prof. Dr. Dr. Rolf Singer (Ludwigshafen), „am Knochen sollte dann nicht operiert werden, da er unter Medikation mit dieser Arzneimittelgruppe nur schwer wieder zuheilt.“ Hinweise auf die Zugehörigkeit zur Gruppe der Bisphosphate liefert die Endung „…dronat“ oder auch „..dronsäure“ an der Bezeichnung des Medikamentenwirkstoffs. Prinzipiell sollte vor Beginn einer Therapie mit Bisphosphonaten (vor allem im Zusammenhang mit der Behandlung von Tumoren) ein intensiver fachlicher Austausch zwischen Patient, Krebsspezialist (Onkologe) und Zahnarzt erfolgen. Der von der Arbeitsgemeinschaft „Supportive Maßnahmen in der Onkologie, Rehabilitation und Sozialmedizin“ (ASORS) entwickelte „Laufzettel zur Überweisung vor Bisphosphonat-Therapie“ gibt hierfür eine gute Grundlage. Eine Sanierung zahnärztliche und eventuell chirurgische Sanierung der Zähne und des Kausystems sollte vor Beginn der Bisphosphonat-Behandlung durchgeführt werden. Falls während der Therapie mit Bisphosphonaten ein chirurgischer Eingriff, beispielsweise eine Zahnentfernung durchgeführt werden muss, ist die Gabe von Antibiotika notwendig.
Vorsicht bei Behandlung mit Avastin® bei gleichzeitiger oder vorheriger Gabe von Bisphosphonaten
Bei Krebspatienten sind unter Behandlung mit Avastin® (Bevacizumab) Fälle von Kiefernekrosen berichtet worden. Die Mehrzahl dieser Patienten wurde vorher oder gleichzeitig intravenös mit Bisphosphonaten behandelt. Die Roche Pharma AG hat daher in Abstimmung mit der Europäischen Arzneimittel-Agentur EMA und dem Paul-Ehrlich-Institut wichtige neue Sicherheitsinformationen zur Anwendung von Avastin® (Bevacizumab) herausgegeben. Darin heißt es u.a.: „Es ist möglich, dass die Behandlung mit Avastin einen zusätzlichen Risikofaktor für die Entwicklung von Kiefernekrosen darstellt. Dies sollte insbesondere bei einer gleichzeitigen oder aufeinander folgenden Anwendung von Avastin und Bisphosphonaten berücksichtigt werden. Vor einer Behandlung mit Avastin sollten deshalb eine zahnärztliche Untersuchung und geeignete zahnmedizinische Vorsorgemaßnahmen erwogen werden. Bei Patienten, die intravenös Bisphosphonate erhalten oder erhalten haben, sollten invasive zahnärztliche Eingriffe nach Möglichkeit vermieden werden.“ (Rote-Hand-Brief zu Avastin® (Bevacizumab) vom 30.11.2010).
Übersicht über marktübliche Bisphosphonate:
Actonel (Risedronat)
Aredia (Pamidronsäure)
Bondronat (Ibandronsäure)
Bonefos (Clodronsäure)
Clodron
Didronel (Etidronsäure)
Fosamax (Alendronsäure)
Ostac (Clodronsäure)
Skelid (Tiludronsäure)
Zometa (Zoledronsäure)
Platelet Rich Plasma (PRP)
Das Wundermittel beim Knochenaufbau?
Schon lange weiß man, dass im Blut Bestandteile enthalten sind, die das natürliche Wachstum von Knochen und Gewebe unterstützen. Eine Eigenschaft, die – neben der Parodontologie – vor allem in der Implantologie nützlich ist, da hier eine schnelle Knochenneubildung und eine Verkürzung der Einheilphase der künstlichen Zahnwurzel erwünscht ist. Um die im Blut enthaltenen Wachstumsfaktoren anzureichern, wird kurz vor oder während der Behandlung dem Patienten eine geringe Menge (ca. 10-80 ml) Eigenblut entnommen. Da der Wachstumsfaktor in den Thrombozyten (Bluttplättchen) enthalten ist, wird durch Zentrifugation des Blutes ein Thrombozytenkonzentrat gewonnen. Als Bezeichnung für dieses Thrombozyten-Konzentrat hat sich in der nationalen und internationalen zahnmedizinischen Literatur die medizinisch eigentlich inkorrekte Bezeichnung „Platelet Rich Plasma“ (PRP) eingebürgert.
Aus 20 ml Eigenblut lassen sich etwa 0,8 ml PRP herstellen, die mit einem Knochenaufbaumaterial (z.B. Cerasorb®) vermischt werden. Wird Knochenersatzmaterial verwendet, muss dennoch 15 – 20% eigener (autologer) Knochen zugesetzt werden.
Nutzt PRP wirklich?
In implantologisch ausgerichteten Zahnarztpraxen wird immer wieder den Patienten die Verwendung von PRP empfohlen, da mit blutplättchenreichem Plasma mehr Sicherheit und schnellere Regeneration des Implantatlagers erreicht würde. So berichtet Dr. Hotz, Präsident des Deutschen Zentrums für orale Implantologie (DZOI): „Bereits drei Tage nach Einsetzen des Implantates ist die Operationsnarbe so gut geheilt, dass wir die Fäden ziehen können. Dieser Heilungsprozess dauert ohne den Einsatz von PRP etwa sieben bis zehn Tage.“ Der Ratsuchende erfährt außerdem, dass durch den Einsatz von PRP die Schmerzen so stark minimiert werden, „dass viele Patienten auch direkt nach der Operation kein schmerzstillendes Medikament benötigen.“ (http://www.dzoi.de/html/prp.html [01.10.2006]).
Soviel Euphorie für Platelet-Rich Plasma widersprechen Experten, die den Nutzen in Frage stellen (Klongnoi et al. 2006, Raghoebar et al. 2005, Schüttrumpf 2009). Die Deutsche Gesellschaft für Implantologie (DGI e.V.) stellt auf ihrer Internetseite fest: „Derzeit liegen keine randomisierten klinischen Studien vor, die einen Vorteil für die Verwendung von PRP in der Implantologie aufzeigen.“ (http://www.dgi-ev.de/index.phtml?scr=fach_empf4 [01.10.2006]). Einer Meinung, der sich auch Terheyden, Merten und Würzler anschließen, die in verschiedenen Studien weder eine Beschleunigung noch eine Verbesserung der Knochenbildung durch PRP feststellen konnten (Deutsches Ärzteblatt v. 22.11.2002).
Drastischer drückt es Seher (2004) aus: „Übertragen auf die in vivo Situation kann geschlossen werden, dass das ohnehin in der Wunde existierende Vollblut ausreichend für eine gute Heilung ist. Die Zugabe von PRP bringt keinen zusätzlichen Effekt. Aus dieser Sicht könnten die aufwendigen Verfahren für das Einbringen von PRP in die Wunde, sowie Zeit und Kosten der Patienten eingespart werden.“ Eine lukrative Einsparung, betragen doch die Kosten für eine PRP-Behandlung, die nicht von der gesetzlichen Krankenkasse übernommen wird, etwa 200 – 300 Euro.
Rechtliche Probleme beim PRP-Einsatz
Die Anwendung von PRP in der Zahnarztpraxis wirft aber auch rechtlich einige Fragen auf. Ein Schwerpunkt der Problematik
liegt in den Bereichen Arzneimittelrecht und Transfusionswesen. Berechtigterweise wirft daher Dr. J. H. Koch in einem Artikel in der Fachzeitschrift Dental Magazin 2/2002 die Frage auf, ob ein Zahnarzt überhaupt berechtigt ist, seinen Patienten Blut abzunehmen. Denn Knochenersatzmaterialien sind nach überwiegender Auffassung Arzneimittel. Daraus ergibt sich die Frage, ob man eine Herstellungserlaubnis braucht, um mit ihnen zu arbeiten bzw. sie herzustellen.
Weitere ungelöste Fragen treten bei der Gabe von Platelet-Rich Plasma auf, da PRP nicht nur Arzneimittel ist, sondern auch unter das Transfusionsgesetz fällt (Stellungnahme des Arbeitskreises Blut). Also müsste ein Zahnarzt bei einer uneingeschränkten Anwendung des Transfusionsgesetzes auch eine Qualifikation als Transfusionsverantwortlicher haben. Der PRP-herstellende Zahnarzt müsste außerdem über eine mindestens sechsmonatige transfusionsmedzinische Erfahrung verfügen. Zusätzlich würde die Zahnarztpraxis als Spendeeinrichtung und der Patient als Spender eingestuft werden. Alles Bedingungen, die kaum eine Zahnarztpraxis erfüllt.
RoboDent® hilft beim Implantieren.
 2001 wurde an der Klinik für Mund-, Kiefer- und Gesichtschirurgie der Charité mit ihrem Fachgebiet Navigation und Robotik von der Arbeitsgruppe der Professoren Jürgen Bier und Tim Lüth ein Roboter-System (RoboDent®, www.robodent.com) entwickelt, um Zahnimplantate exakt im Kieferknochen zu platzieren. RoboDent besteht – neben einigen Zusatzgeräten – aus einem handelsüblichen PC und einem kleinen Navigationsgerät, das auf zahnärztliche Handstücke aufgesetzt wird. Voraussetzung für den Einsatz ist ein Kieferabdruck des Patienten und eine Röntgenaufnahme (Computertomografie CT) des Kiefers. Allerdings steigt durch die für die Bilddaten benötigten hochwertigen Röntgenaufnahmen die Strahlenbelastung für den Patienten leicht an (Mosch 2006). Die CT-Daten füttern dann ein Software-Programm, mit dessen Hilfe der Implantologe vor der Operation am Computer die Operation durchspielen kann. Per Mausklick kann die optimale Bohrrichtung für die Implantate festgelegt und die Bohrtiefe begrenzt werden. So wird sichergestellt, dass keine Nerven verletzt werden. Das System überwindet die grundsätzliche Unfähigkeit des Menschen zur exakten Bewegung eines Bohrers im dreidimensionalen Raum, um etwa 3 Löcher achsenparallel zu bohren (Bier/Lüth 2005).
2001 wurde an der Klinik für Mund-, Kiefer- und Gesichtschirurgie der Charité mit ihrem Fachgebiet Navigation und Robotik von der Arbeitsgruppe der Professoren Jürgen Bier und Tim Lüth ein Roboter-System (RoboDent®, www.robodent.com) entwickelt, um Zahnimplantate exakt im Kieferknochen zu platzieren. RoboDent besteht – neben einigen Zusatzgeräten – aus einem handelsüblichen PC und einem kleinen Navigationsgerät, das auf zahnärztliche Handstücke aufgesetzt wird. Voraussetzung für den Einsatz ist ein Kieferabdruck des Patienten und eine Röntgenaufnahme (Computertomografie CT) des Kiefers. Allerdings steigt durch die für die Bilddaten benötigten hochwertigen Röntgenaufnahmen die Strahlenbelastung für den Patienten leicht an (Mosch 2006). Die CT-Daten füttern dann ein Software-Programm, mit dessen Hilfe der Implantologe vor der Operation am Computer die Operation durchspielen kann. Per Mausklick kann die optimale Bohrrichtung für die Implantate festgelegt und die Bohrtiefe begrenzt werden. So wird sichergestellt, dass keine Nerven verletzt werden. Das System überwindet die grundsätzliche Unfähigkeit des Menschen zur exakten Bewegung eines Bohrers im dreidimensionalen Raum, um etwa 3 Löcher achsenparallel zu bohren (Bier/Lüth 2005).
Mit RoboDent kann der Implantologe präzise – bis auf einen halben mm genau – seine Implantatplanung auf den Kiefer des Patienten übertragen, weil er erstmals freihändig im dreidimensionalen Raum arbeiten kann. Dank der genauen Positionierung der Implantate kann auch der Zahnersatz achsengerecht aufgesetzt werden. In der Regel genügen zwei Termine, um dem Patienten eine komplette Versorgung zu ermöglichen: In einer Voruntersuchung wird ein Kieferabdruck genommen und ein CT des Kiefers angefertigt. Am Tag der Implantation kommt der Patient am Morgen und geht im Laufe des Tages mit fertigem Zahnersatz nach Hause. In vielen Fällen ist es möglich, auf ein chirurgisches Aufklappen und späteres Vernähen der Mundschleimhaut zu verzichten. Nach lokaler Schmerzbetäubung wird für das Implantat nur ein kleines Loch gestanzt. Ist eine prothetische Sofortversorgung möglich, kann der Zahntechniker mit Hilfe von RoboDent® die einzugliedernde Brücke oder Prothese bereits vor der Implantatoperation auf dem Kiefermodell herstellen. Die prothetische Versorgung erfolgt dann direkt im Anschluss an die Implantatoperation (Bier et al. 2006).
Dennoch, trotz einiger Vorteile sehen Experten den Einsatz des Robodent-Systems hauptsächlich auf schwierige anatomische Situationen beschränkt (Luckey 2006, Mischkowski et al. 2006). Weitere klinische Studien sind nötig.
Weitere Beiträge
SIE ERREICHEN UNS
Montag – Freitag: 9.00 Uhr – 12.00 Uhr | Montag – Donnerstag: 14.00 Uhr – 16.00 Uhr
unter der Telefonnummer 06221 – 522 1811. Unter dieser Telefonnummer können
Sie auch einen individuellen Beratungstermin in der Beratungsstelle vereinbaren.

